いよいよ人工呼吸器の設定についてお話していこうと思います。
「いろいろな設定があって混乱する!」と思っていらっしゃる方も多いのではないでしょうか。
今回は、人工呼吸器を初めて使う医療従事者がとっつきやすいように可能な限りシンプルにご説明していきたいと思います。
人工呼吸器設定の2ステップ
人工呼吸器の設定には、大きく2ステップあります。
- ベースの圧を決める
- 自発呼吸のサポートを決める
上記の2ステップについてそれぞれお話していきます。
ベースの圧を決める
人工呼吸器設定の最初のステップは、「ベースの圧を決める」ことです。
“ベースの圧”というのは、PEEPのことを言います。
PEEPについては、別稿で説明いたしましたので、参照してみてください。

PEEPをかけることで肺胞が膨らみやすくなるわけですが、その圧の高さによって少し目的が異なります。
すなわち、低いPEEP(=Low-PEEP)は肺胞虚脱を防ぐ予防的な意味合いが強いのに対し、高いPEEP(=High-PEEP)は虚脱肺胞を広げる治療的な意味合いが強いということになります。
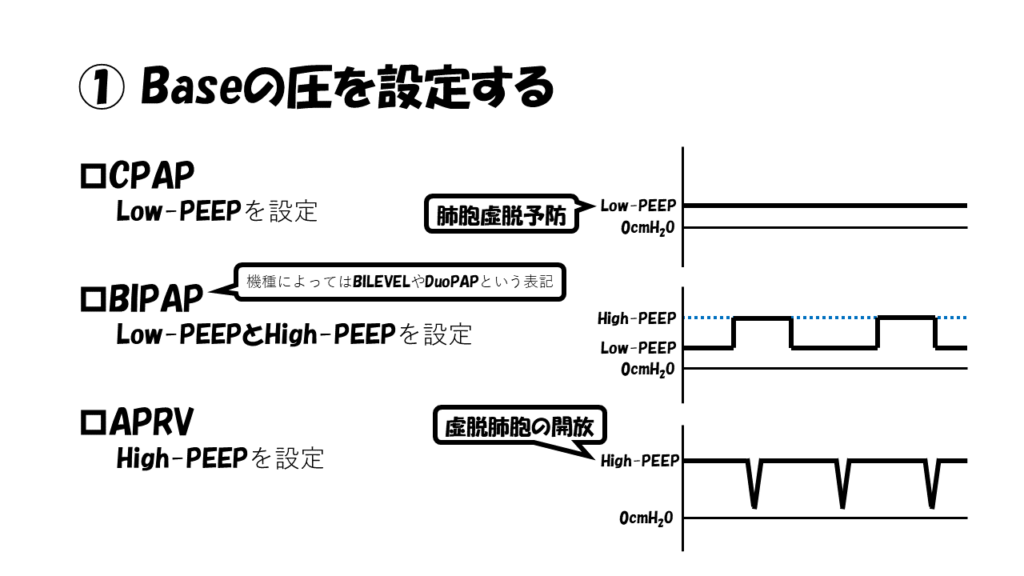
このLow-PEEPとHigh-PEEPのバランスによってモードの名称が変わり、主に以下の3種類あります。
- CPAP
- BIPAP
- APRV
CPAP
「Continuous Positive Airway Pressure」の略です。「シーパップ」と呼びます。
Low-PEEPのみを設定するモードになります。
すなわち、肺胞虚脱予防を目的とした設定になります。
BIPAP
「Bilevel Positive Airway Pressure」の略です。「バイパップ」と呼びます。
機種によっては、DuoPAPとかBILEVELと書いてあるものもありますが、すべて同じものです。
Low-PEEPとHigh-PEEPの2つを設定するモードになります。
すなわち、肺胞虚脱予防と虚脱肺胞の開放の両方を目的とした設定になります。
APRV
「Airway Pressure Release Ventilation」の略です。「エーピーアールブイ」と呼びます。
High-PEEPを設定するモードになります。
すなわち、虚脱肺胞を開放することを目的とした設定になります。
High-PEEP = 吸気 じゃないの?
初めて人工呼吸器を設定する医療従事者の皆様が混乱するポイントがこの部分になります。
「High-PEEP=吸気じゃないのか?」
この答えは、半分〇で半分×なのです。
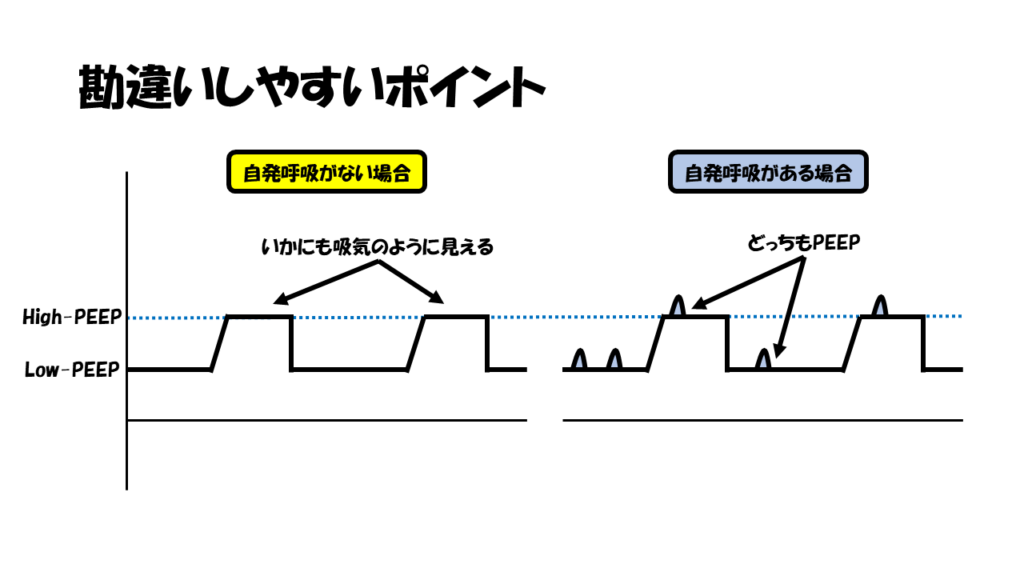
例えば、BIPAPモード中に患者さんが自発呼吸をしたとしましょう。
すると、Low-PEEP中でもHigh-PEEP中でも自発呼吸による吸気の波形が出現しているのが分かると思います。(下図参照)
PEEP=「呼気終末に陽圧がかかっていること」ですので、自発呼吸に伴う呼気に陽圧がかかっている時点でHigh-PEEPもPEEPであると言えるのです。
一方で、BIPAPモード中に自発呼吸がない場合はどうでしょう?
その場合は、Low-PEEPとHigh-PEEPを行き来したような波形になりますよね。(下図参照)
Low-PEEPからHigh-PEEPに移行する際に、その圧の差によって肺内に気体が入っていき、いかにも「吸気のように」見えるのです。
まとめますと、
BIPAPは、Low-PEEPとHigh-PEEPをそれぞれ設定するモードであり、自発呼吸がない場合には、High-PEEPが「吸気」のような役割を持つが、自発呼吸がある場合には「PEEP」としての役割を持つようになる
ということになります。
自発呼吸をサポートを決める
人間の自発呼吸は、深く吸ったり、浅く吸ったり、早く吸ったり、遅く吸ったりと、非常にバリエーションに富んでいます。
このバリエーションの多い自発呼吸をいかに適切にサポートするかということが今まで数多く研究されきました。
現在では様々なサポート方法が実用化され、人工呼吸器の機種ごとの特性にもなっているのです。
主なサポート方法としては、
- A/C
- SIMV
- PSV
- PAV
- ASV
- NAVA
といったものがあります。
それぞれを簡単にご紹介いたします。
A/C
「エーシー」とか「アシストコントロール」と呼びます。
このモードでは、人工呼吸器が患者さんの自発呼吸を感知すると、「設定された圧」を「設定された時間」だけ送気します。(= Assist)
一方で、自発呼吸がない場合は、「設定された圧」を「設定された時間」だけ「設定回数」分、送気します。(= Control)
つまり、患者さんはAssistの場合でもControlの場合でも、毎回、同じ長さ、同じ圧の吸気をすることになります。
送気をしている間は、自発呼吸をすることは許容されず、必ず「設定された圧」が維持されます。
SIMV
「Synchronized Intermittent Mandatory Ventilation」の略です。「エスアイエムブイ」と呼びます。
このモードでは、人工呼吸器が患者さんの“自発呼吸を感知する時間(Window period : WP)”が決まっています。(設定した呼吸回数により決まります。)
WP内に自発呼吸があれば、自発呼吸に合わせて「設定された圧」、「設定された時間」だけ送気します。
WP内に自発呼吸がない場合は、「設定された圧」、「設定された時間」だけ強制的に送気します。
一方で、WP以外の時間帯に自発呼吸がある場合には、サポートは入りません。
送気をしている間は、自発呼吸をすることは許容されず、必ず「設定された圧」が維持されます。
PSV
「Pressure Support Ventilation」の略です。「ピーエスブイ」とか「ピーエス」とか「プレッシャーサポート」と呼びます。
このモードでは、人工呼吸器が自発呼吸を感知すると、「設定された圧」まで送気されます。
サポート時間は、患者さんの呼吸様式によって変わります。
患者さんの最大吸気流速を100%としたときに、吸気が進むにつれてその流速が2-25%まで低下したときにサポートが終了します。(ちなみに5-25%の部分は別に設定できます。)
イメージとしては、
患者さんが息を吸う →人工呼吸器が自発呼吸を感知 →送気開始 →最初は勢いよく送気される(最大吸気流速) →肺が膨らむにつれて送気しにくくなる(吸気流速の低下) →吸気流速が2-25%まで低下する →送気中止
という感じです。
送気終了のタイミングが患者さんの呼吸様式によって変化する点において、患者さんと人工呼吸器の同調性がよいモードであると言えます。
PAV
「Proportional Assist Ventilation」の略です。「パブ」と呼びます。
このモードでは、流量と気道抵抗から”気道を通過するための圧”を、換気量の変化と肺の硬さから”肺胞を広げるための圧”を自動で測定し、それらの値から“肺胞が膨らむために必要な圧(Ptot)”を人工呼吸器が自動で算出します。
我々は、Ptotの何%をサポートするかを設定することができます。
少しややこしいですが、患者さんの呼吸様式から得たデータを基にサポート圧が変化する点とサポートの”割合”を設定する点において、かなり患者さんと人工呼吸器の同調性にこだわったモードだと言えます。
ASV
「Adaptive Support Ventilation」の略です。「エーエスブイ」と呼びます。
このモードでは、”Otisの式”という理論に基づいており、以下の流れでサポート圧が決まっていきます。
- 理想体重から理想分時換気量を設定する
- 気道抵抗とコンプライアンス(肺の膨らみやすさ)を1呼吸毎に自動測定する
- Otisの式から、呼吸仕事量(WOB)が最小となる理想呼吸回数、理想1回換気量を算出する
- 理想呼吸回数、理想1回換気量になるように呼吸回数やサポート圧を自動調整する
NAVA
「Neurally Adjusted Ventilatory Assist」の略です。「ナーバ」と呼びます。
食道内に特殊なカテーテル(Ediカテーテル)を挿入し、横隔膜の活動電位(Edi)を測定します。
Ediが上昇し始めるとサポートが開始され、Ediが最高値の70%まで低下するとサポートが終了します。
サポート圧は、NAVA levelで設定します。NAVA levelを少しずつ上げていき、一回換気量、気道内圧、Ediが平衡状態になる点を探していきます。
このモードは、サポートのタイミングや圧を横隔膜の動きに着目して決めている点において他のモードとは大きく異なっています。




コメント